發炎性腸道疾病控制與治療目標
治療達標,活出更多人生新目標
發炎性腸道疾病控制與治療目標
鍾承軒醫師
亞東紀念醫院肝膽胃腸科主治醫師
亞東紀念醫院超音波暨內視鏡中心主任
台灣小腸醫學會監事
發炎性腸道疾病是一種會導致腸道慢性、反覆發炎的疾病,大致上可分為克隆氏症 (Crohn's disease) 及潰瘍性結腸炎 (ulcerative colitis) 兩種1;發生原因眾多,可能與遺傳和環境因素有關2,3。目前臨床上主要的治療方式為內科治療 (包含 5-ASA、皮質類固醇、免疫抑制劑、或生物製劑等) 或外科手術治療4,5。
什麼是達標治療?
達標治療 (treat to target) 的意思是指治療後期望能達到特定的治療目標,這個觀念早在 30-40 年前就已經萌生;不過當時會用於治療發炎性腸道疾病的藥物只有抗生素或類固醇,治療目標只需達到症狀緩解即可,然而後來發現這些患者很容易復發,甚至可能產生一些併發症,病情可能會比剛開始確診時還要嚴重。
近年來隨著醫藥技術的進步,以及研究發現僅只臨床症狀緩解並不能代表腸道發炎改善,因治療目標除了一些病人的主觀感受因素,例如緩解疾病症狀、減少需服用的藥物種類、降低藥物相關副作用發生及避免疾病復發與最終生活品質改善之外,更希望客觀的臨床檢查結果亦可達到正常標準,例如:實驗室抽血檢查及影像學檢查改善正常,或是內視鏡下黏膜發炎反應消失及黏膜癒合 (mucosal healing) (合併臨床緩解者又稱為「疾病深度緩解 [deep remission]」);倘若病理切片中也可以觀察到微觀之發炎反應的消失 (組織學緩解 [histologic remission]),則更為理想的治療目標。
如何評估治療目標達成與否?
醫師在門診時會透過病人的主觀描述來瞭解症狀改善的幅度,也會適時安排一些臨床檢查來增加對患者病情的掌握度,例如:
- 實驗室檢查:判斷腸道是否有發炎 (包含抽血檢驗發炎反應數值或糞便鈣衛蛋白檢測)。
- 影像學檢查:判讀是否有瘻管或狹窄等問題 (包含核磁共振或電腦斷層掃描)。
- 內視鏡檢查:觀察腸道黏膜的發炎反應是否改善或消失,研究顯示即使臨床症狀改善了,仍有 40-50% 的患者經過內視鏡檢查後仍發現黏膜處於發炎狀態。
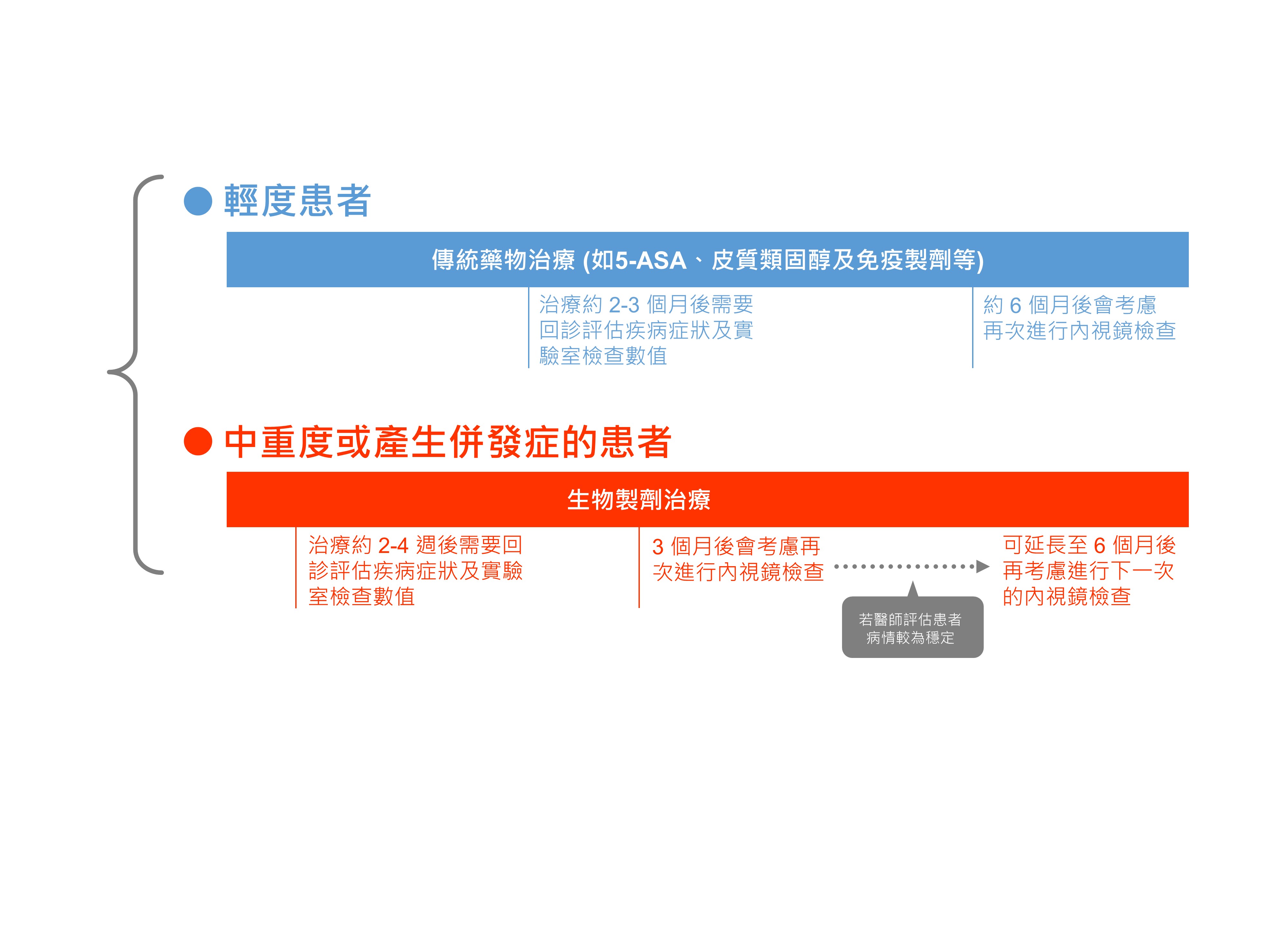
臨床上會根據患者的疾病嚴重程度來決定後續監測的密集程度。輕度患者通常使用傳統的抗發炎藥物 (如 5-ASA、皮質類固醇及免疫製劑等) 就足以控制病情,治療約 2-3 個月後會請患者回診,重新評估疾病症狀並接受實驗室檢查;約 6 個月後會考慮再次進行內視鏡檢查,以觀察腸道黏膜的發炎狀況。
而針對中重度或產生併發症的患者,可能會需要使用生物製劑治療;治療約 2-4 週後需要回診評估疾病症狀及實驗室檢查數值,3 個月後會考慮再次進行內視鏡檢查。若醫師評估患者病情較為穩定,可延長至 6 個月後再考慮進行下一次的內視鏡檢查。
哪些藥物能夠達到治療目標?約有多少比率的患者能夠達標?
臨床試驗結果顯示,使用傳統的抗發炎藥物,約 60-70% 的患者可以達到初期疾病症狀改善;但內視鏡檢查結果中能達到黏膜癒合的比率較低 (<30%)。相較之下,生物製劑的治療效果比較優異且副作用較少,達到疾病深度緩解的比率較高;這也是目前針對中重度患者,通常會比較建議選擇使用生物製劑的原因。
成功達到治療目標的患者,後續的治療方向會如何調整?
研究顯示即使達到疾病深度緩解,在停止使用生物製劑之後,仍有 20-30% 的風險會在一年之內復發。在台灣,大部分患者接受完一個生物製劑的療程後,健保便會停止給付;因此在經濟許可的狀況下,醫師通常會建議患者在健保給付藥量用完後即使達到治療目標,也可考慮自費持續使用生物製劑,以確保疾病獲得穩定控制。若無法負擔生物製劑的費用,也可以改用免疫抑制劑等口服藥物治療;不過長期使用免疫抑制劑較容易有藥物安全性的問題,例如出現淋巴或皮膚腫瘤,發生感染的機率也會提升。此外,當發炎症狀出現一些變化時,醫師也會考慮是否重新給予生物製劑治療。
長期無法達成治療目標的患者會有哪些影響?下一步是什麼?
長期無法達成治療目標的患者,產生腸道狹窄、穿孔或出血等併發症、以及罹患腸道癌症的機率都會提高,進而增加患者需要住院治療或接受手術切除腸道的風險,對於患者的生活品質影響很大。甚至有研究顯示,長期無法達成治療目標患者的未來死亡率會明顯較一般正常無病族群要高。
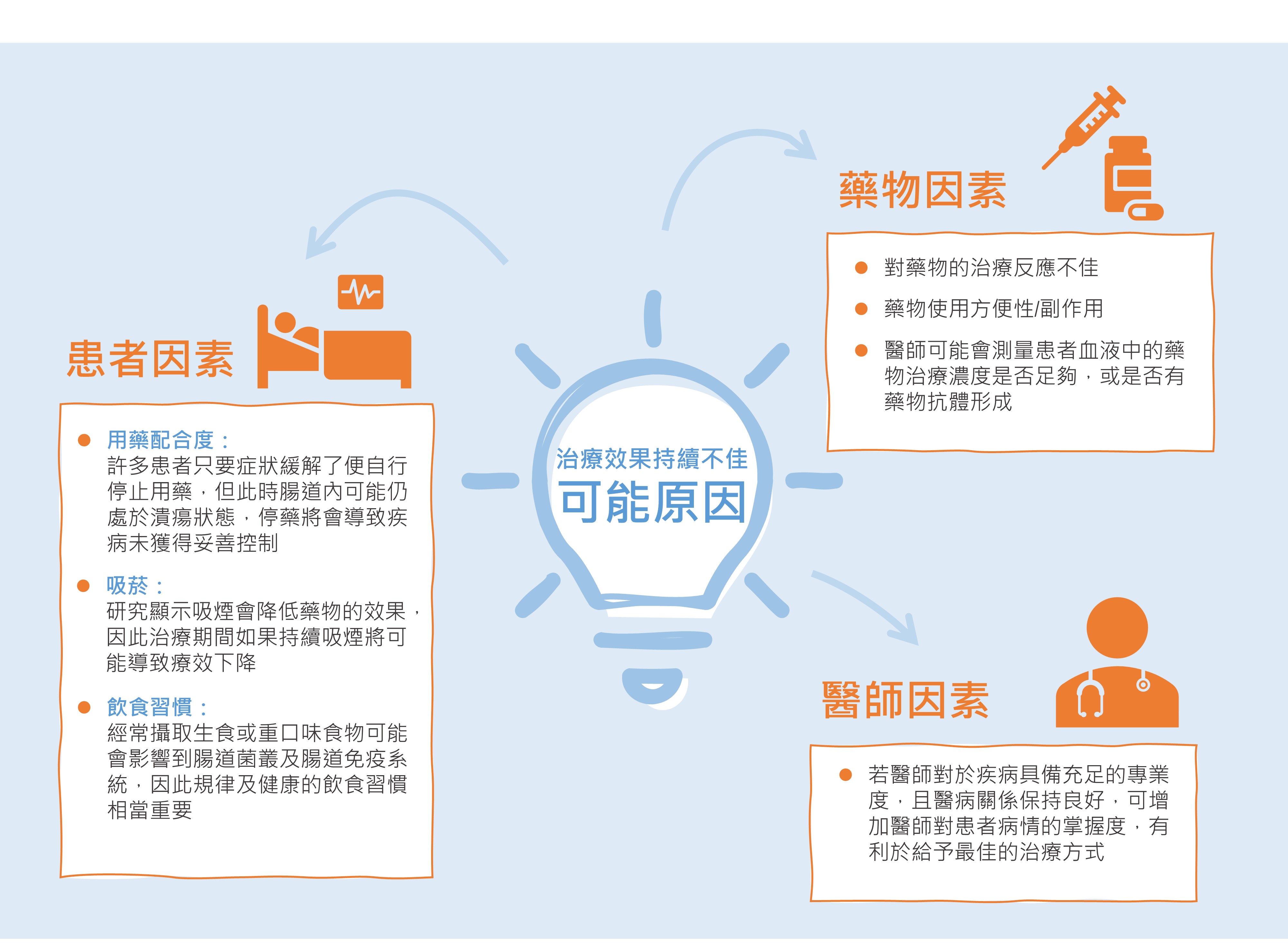
治療效果持續不佳的患者族群,造成的原因可能有:(1) 患者因素 (用藥配合度 [adherence] 不佳、吸菸或飲食習慣不佳);(2) 藥物因素 (對藥物的治療反應不佳、藥物使用方便性/副作用、藥物濃度不足、或有藥物抗體形成);(3) 醫師因素 (若醫師對於疾病具備充足的專業度,且醫病關係保持良好,可增加醫師對患者病情的掌握度,有利於給予最佳的治療方式)。醫師可能會考量這些因素後,再針對後續的治療策略做一些調整,例如其中一種藥物反應不佳時,醫師時常會讓患者嘗試改用另一種藥物治療)。
總結
發炎性腸道疾病是一種慢性且反覆發作的疾病1,即使達到疾病深度緩解,仍存在著疾病復發的可能性。為了讓疾病獲得最佳的控制,患者應該遵照醫師建議接受治療、保持良好的生活及飲食習慣並持續回診追蹤;在沒有醫師的指示下請勿自行調整劑量或停止用藥,與專業的醫療團隊共同努力達成治療目標。

參考資料:
1. Chou JW, et al. Gastroenterol Res Pract, 2019. 2019: p. 4175923.
2. Fakhoury M, et al. J Inflamm Res, 2014. 7: p. 113-20.
3. Yen HH, et al. Intest Res, 2019. 17: p. 54-62.
4. Parray FQ, et al. Saudi J Gastroenterol, 2011. 17: p. 6-15.
5. Ungaro R, et al. Lancet, 2017. 389: p. 1756-70.